Archive for the ‘Bez kategorii’ Category
ZŁOŻONE PEELINGI NA BAZIE KWASU MIGDAŁOWEGO

Profesjonalna linia peelingów migdałowych, wykonywanych o każdej porze. Kwas migdałowy jest substancją nietoksyczną i nie jest fotouczulający.
To kwas od dawna znany w dermatologii i medycynie estetycznej. Posiada silne działanie rewitalizujące, a także działanie bakteriobójcze i rozjaśniające. Jest doskonały na każdą porę roku bez ograniczenia fototypu. Peeling daje natychmiastowy efekt świetlistości i oczyszczenia skóry, widocznej poprawy płytkich zmarszczek, rozjaśnienia nieregularnych przebarwień powierzchniowych oraz przebarwień pozapalnych, posłonecznych a ze względu na bakteriobójcze właściwości kwasu migdałowego możliwa jest znaczna poprawa stanu skóry z trądzikiem pospolitym z obecnością zaskórników i krost zapalnych.
Kwas migdałowy może działać synergistycznie z innymi bardziej agresywnymi kwasami, nie zmieniając ich działania przy jednoczesnym łagodzeniu objawów niepożądanych.
Ta właściwość kwasu migdałowego została wykorzystana do stworzenia serii peelingów wieloskładnikowych:
Chemiczna biorewitalizacja WIQO

Gama silnie biostymulujących preparatów WIQO med oparta jest na na trzech składnikach: kwasie trójchlorooctowym (kwasie TCA), nadtlenku wodoru (H2O2) oraz kwasie kojowym. Formuły preparatów zostały opracowane przez dr Rossanę Castellanę.
Kwas TCA – kwas trójchlorooctowy

Peeling TCA to zabieg medyczny, celem którego jest osiągnięcie efektu epiedermolizy (głębokiego złuszczenia), przywracającej świeżość i usuwającej uszkodzenia zniszczonej skóry. Kwas trójchlorooctowy jest kwasem karboksylowym o budowie podobnej do kwasu octowego, w którym atomy wodoru zostały zastąpione atomami chloru. Dzięki temu, posiada on wyjątkowe właściwości, m.in. możliwość głębokiego przenikania w głąb skóry. Peeling TCA jest najsilniejszym kwasem organicznym stosowanym w zabiegach złuszczania naskórka. W medycynie stosowany jest w stężeniach od 15 do 50%. Stężenie kwasu dobiera lekarz, po wcześniejszym przebadaniu i określeniu problemu skóry oraz oczekiwań pacjenta.
Skutecznie zastosowany nie daje powikłań, a rezultaty są bardzo dobre. Działanie peelingów TCA polega na stymulacji odnowy komórek skóry.
Niszczona jest warstwa starego naskórka, a jej miejsce zajmują nowe warstwy. Ten naturalny efekt odbudowy pod wpływem peelingów TCA ulega przyspieszeniu, czasem bardzo dużemu. Stąd efekt złuszczania skóry. Jak silne złuszczanie jest potrzebne zależy od wskazań do zabiegu i efektów jakie chcemy uzyskać, od ilości warstw, czasu działania na skórę, sposobu neutralizacji.
Więcej informacji o kwasie TCA dostępne jest TUTAJ.
Polecamy:
PEELINGI FENOLOWE

Fenol (hydroksybenzen – organiczny związek chemiczny) został odkryty w 1834 roku przez Friedlieba Runge’a, który wydzielił go ze smoły węglowej. Była to forma zanieczyszczona. W 1841 roku, August Laurent uzyskał fenol w czystej postaci.
Antyseptyczne właściwości fenolu zostały wykorzystane przez Josepha Listera, brytyjskiego chirurga (żyjącego w latach 1827-1912). Zainicjował on zasadę dezynfekcji narzędzi chirurgicznych, rąk oraz ran przy użyciu kwasu karbolowego (fenolu), przez co umieralność w szpitalach z powodu infekcji, znacząco zmalała. Działania te nie spotkały się z aprobatą ówczesnego Angielskiego Towarzystwa Medycznego, ze względu na bardzo dużą toksyczność fenolu.
Peeling Fenolowy jest jednym z najstarszych eliksirów młodości. Po raz pierwszy zastosowano w 1882 roku. Pierwsza opisana procedura zabiegowa przez Dr Paula G. Unna w 1882 roku dotycząca działania kwasu salicylowego, rezorcyny, kwasu trójchlorooctowego i fenolu na skórze stała się punktem odniesienia dla wielu innych autorów. Prof.dermatologii na New York University George M. Mackee opublikował swoje badania w 1952 roku., a pierwszy raz zastosował fenol do celów terapeutycznych już w 1903 roku.
W latach 60. XX wieku dermatolodzy i chirurdzy plastyczni eksperymentowali z wieloma formułami zawierającymi fenol.
Jednak dopiero od 1962.r zapisały się na stałe do zabiegów stosowanych w Medycynie Estetycznej i Chirurgii Plastycznej dzięki tzw. Baker-Gordon Formula. Pomimo, iż była i jest to metoda bardzo drastyczna przynosiła zadowalające efekty lecznicze.
W latach 90 zaczęto stosować najmocniejszy z peelingów fenolowych tzw. Exoderm, który był obarczony bardzo dużym ryzykiem powikłań w trakcie zabiegu jak i po nim.
Obecnie standardy zabiegowe są mniej drastyczne, bezpieczniejsze w porównaniu z zastosowaniem fenolu sprzed 50 lat, a dokładnie opracowane formuły pozwalają na zastosowanie zabiegów nawet tylko w niektórych obszarach twarz, takich jak okolice oczu czy górnej wargi.
Więcej informacji o peelingach fenolowych dostępne jest TUTAJ.
Dr Philippe Deprez opracował użycia peelingu fenolowego, tak aby było to łatwe i bezpieczne. W 2013 roku, fenol otrzymał status środka medycznego klasy IIa i zagościł w medycynie estetycznej.
Wszystkie posiadają certyfikaty certyfikaty bezpieczeństwa (medyczne CE Class II ) do stosowania zarówno w użyciu lokalnym, jak i na całą twarz.
PEELING FENOLOWY 15%

Średnio głęboki peeling fenolowy, co wiąże się ze znacznie większym bezpieczeństwem stosowania przy zachowaniu skuteczności charakteryzującej peelingi fenolowe.
Służy do stymulacji i odbudowy głębokich warstw skóry właściwej. Penetruje do strefy Grenza lub warstwy brodawkowatej skóry i tam wywiera działanie mające na celu pobudzenie syntezy kolagenu i elastyny. Jest to peeling dedykowany osobom dojrzałym z oznakami fotostarzenia skóry. Olejowa formuła zapewnia jednolite i powolne przenikanie roztworu w głąb skóry.
Terapia jest praktycznie bezbólowa (pieczenie może być odczuwalne przez kilkanaście sekund po nałożeniu pierwszej warstwy) i pozwala na uzyskanie znakomitych efektów pod postacią wzrostu napięcia skóry i redukcji drobnych zmarszczek oraz przebarwień, nieporównywalnych z innymi peelingami i dermabrazją. Na ogół wymagany tylko jeden zabieg, w razie potrzeby można go powtórzyć po upływie 4 tygodni. Brak jest ograniczeń i dotyczących fototypu skóry.
Główne składniki aktywne zawarte w peelingu:
- Fenol 15%
- TCA 8%
- Olej krotonowy 0,5%
Główne wskazania do zastosowania:
- leczenie fotostarzenia skóry twarzy
- leczenie rogowacenia posłonecznego
- leczenie plam soczewicowatych
- przebarwienia posłoneczne i pozapalne
- nierównomierna pigmentacja
- drobne zmarszczki
- utrata napięcia i elastyczności skóry.
Obszar działania:
Zabieg wykonywany jest tylko w obrębie twarzy, wyłącznie po konsultacji i bardzo ścisłej kwalifikacji pacjenta przez lekarza oraz po odpowiednim przygotowaniu.
Przeciwwskazania do wykonania zabiegu:
- ciąża i laktacja
- choroby autoimmunologiczne
- aktywne infekcje wirusowe (np. opryszczka) i bakteryjne w obrębie okolicy poddawanej zabiegowi
- tendencja do występowania blizn przerosłych i keloidów
- uszkodzona czynność nerek i wątroby
- przewlekłe choroby płuc
- zaburzenia rytmu serca i inne nieustabilizowane choroby przewlekłe serca
- cukrzyca typ. I
- nieuregulowana cukrzyca II
- nieuregulowane nadciśnienie tętnicze
- zaburzenia odporności
- nowotwory złośliwe
- świeże rany lub blizny pozabiegowe <6 m-cy
- historia zabiegów laserowych < 3 m-cy
- leczenia izotretynoiną <3 m-cy
- alergia
- operacje chirurgiczne przeprowadzane w obszarze poddawanym kuracji w odstępie krótszym niż 6 miesięcy
- wcześniejsze kuracje, które mogą wpływać na zdolność skóry do regeneracji: promieniowanie jonizacyjne, miejscowe iniekcje z kortykosteroidem
- skóra o fototypie 5/6 (ciemna/bardzo ciemna)
- cała skóra ciała, z wyjątkiem skóry twarzy, jest przeciwwskazaniem do zastosowania głębokich peelingów fenolowych
- nałogowe palenie; palenie papierosów może zaburzać oraz hamować proces regeneracji i gojenia się skóry po zabiegu głębokim peelingiem fenolowym. Dodatkowo sprzyja ponownemu pojawieniu się zmarszczek
Efekty działania:
Peeling penetruje do strefy Grenza lub warstwy brodawkowatej skóry, w zależności od ilości zaaplikowanego preparatu, silnie pobudzając skórę właściwą do prawidłowej odbudowy. Dzięki zawartości fenolu preparat zapewnia remodeling skóry trudny do osiągnięcia innymi metodami.
Napina, ujędrnia skórę. Likwiduje plamy pigmentacyjne, rogowacenia oraz pierwsze, drobne zmarszczki.
Przebieg zabiegu:
Na obszar zabiegowy partiami aplikuję się preparat do momentu kiedy lekarz uzna, że osiągnięta została docelowa głębokość penetracji. Następnie nakłada się specjalną maskę post-peel, z którą pacjent opuszcza gabinet. Zabieg trwa około godziny.
Skóra jest w tym czasie obrzęknięta i zaczerwieniona – są to objawy normalne, związane ze stanem zapalnym skóry. Istniejące na skórze przebarwienia przejściowo ciemnieją, przybierając postać ciemnobrązowych plam. W 3-4 dobie rozpoczyna się łuszczenie.
Gojenie po peelingu nie jest uciążliwe dla pacjenta i trwa około 7 dni, po czym pacjent może powrócić do aktywności towarzyskiej. Zabieg można powtórzyć po 4 tygodniach w celu uzyskania jak najlepszych rezultatów.
Postępowanie pozabiegowe:
Należy ściśle przestrzegać zaleceń lekarskich, gdyż od tego zależy bezpieczeństwo oraz skuteczność procedury!
Nałożona w gabinecie maska pozostaje na twarzy przez czas oznaczony przez lekarza, najczęściej do następnego dnia.
W cenę zabiegu wliczone są preparaty do pielęgnacji domowej, które należy stosować zgodnie z otrzymanymi zaleceniami od lekarza.
Następnie należy przestrzegać poniższych zasad:
- unikać sauny i solarium przez okres 4 tygodni, a najlepiej zrezygnować z solarium
- unikać ekspozycji słonecznej przez okres 4 tygodni
- stosować ochronę przeciw słoneczną- krem z filtrem +50 przez okres 3 miesięcy, a najlepiej przez cały rok
- nie stosować innych zabiegów w tym kosmetycznych przez okres co najmniej 4 tygodni
- przestrzegać innych zaleceń lekarza
PEELING LATEM? TAK!
 Regularne oczyszczanie i złuszczanie są nieodłącznym elementem zdrowych nowych komórek skóry i umożliwiają naturalny proces naprawy skóry.
Regularne oczyszczanie i złuszczanie są nieodłącznym elementem zdrowych nowych komórek skóry i umożliwiają naturalny proces naprawy skóry.
WYPEŁNIANIE, POWIĘKSZANIE, UJĘDRNIANIE- TAJEMNICE KWASU HIALURONOWEGO
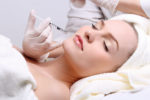 Produkt do zadań specjalnych. Do stosowania o każdej porze roku. Preparaty kwasu hialuronowego są dziś jedną z najbardziej popularnych metod poprawy wyglądu i odmładzania skóry. Zapewniają kompleksowe rozwiązanie problemów Twojej skóry. Najczęściej podawane są w formie mezoterapii celem dla rewitalizacji i nawilżenia skóry, lub wypełniaczy – celem odbudowy utraconej objętości lub wypełnienia zmarszczek i bruzd. Stosowany do niechirurgicznego modelowania nosa, podbródka czy płatków uszu.
Produkt do zadań specjalnych. Do stosowania o każdej porze roku. Preparaty kwasu hialuronowego są dziś jedną z najbardziej popularnych metod poprawy wyglądu i odmładzania skóry. Zapewniają kompleksowe rozwiązanie problemów Twojej skóry. Najczęściej podawane są w formie mezoterapii celem dla rewitalizacji i nawilżenia skóry, lub wypełniaczy – celem odbudowy utraconej objętości lub wypełnienia zmarszczek i bruzd. Stosowany do niechirurgicznego modelowania nosa, podbródka czy płatków uszu.
W UPAŁY CIERPIĄ TEŻ NASZE WŁOSY!
 Słońce, wysoka temperatura, to bezlitośni wrogowie, zarówno dla Twojej skóry, jak i włosów. Musisz się więc przed nimi bronić, inaczej Twoje włosy wypłowieją, stracą blask, staną się suche, szorstkie, łamliwe i zaczną nadmiernie wypadać.
Słońce, wysoka temperatura, to bezlitośni wrogowie, zarówno dla Twojej skóry, jak i włosów. Musisz się więc przed nimi bronić, inaczej Twoje włosy wypłowieją, stracą blask, staną się suche, szorstkie, łamliwe i zaczną nadmiernie wypadać.
Najbardziej zewnętrzna część włosa zbudowana jest z nachodzących na siebie komórek (łusek), których podstawową funkcją jest ochrona włosa przed szkodliwymi czynnikami środowiskowymi oraz przed nadmierną utratą wody. Wysoka temperatura powoduje, iż łuski się odchylają, odsłaniając warstwę korową włosa i pozwalając by promienie słoneczne wnikały w jej wnętrze, niszcząc keratynę (białko, z którego zbudowany jest włos).
Na szkodliwe działanie najbardziej podatne są jasne włosy, siwe, a także farbowane, ponieważ zawierają mało barwnika melaniny, który stanowi naturalną ochronę przeciwsłoneczną.
Jak sobie radzić z tym problemem?
Po pierwsze nosić jakiekolwiek okrycie głowy. Stosować kosmetyki z filtrami ( mgiełki, olejki, kremy, maski oraz odżywki). Produkty te oprócz filtrów UV, zawierają również składniki nawilżające i regenerujące, takie jak: ceramidy, witaminy A, E, H i z grupy B.
W ciągu dnia odświeżaj włosy wodą termalną w atomizerze.
Włosy myjemy szamponami nawilżającymi do włosów delikatnych. Do samego mycia zalecana jest ciepła woda, która dobrze oczyści włosy z różnego rodzaju brudu, natomiast do płukania, najlepiej używać letniej wody, która zamknie łuski włosa.
Zastosuj maskę odżywczą chociaż raz w tygodniu.
Nie używaj suszarki. Nie wychodź z mokrą głową na dwór (mokre włosy są podatniejsze na urazy, a krople wody skupiają promienie UV, które niszczą struktury włosa).
Wstrzymaj się od farbowania i rozjaśniania włosów, który dodatkowo wysuszy i uszkodzi osłonki włosów. Dodatkowo nałożony kolor na pewno wyblaknie nawet po tygodniu.
Unikaj morskich kąpieli i wody chlorowanej.
Pij około 3 litrów wody niegazowanej (żeby nawilżyć je od środka).
Zadbaj o odpowiednią dietę bogatą w białko, żelazo, cynk, selen, witaminy (A, B, C, D, E, H) oraz kwasy tłuszczowe omega-3.
Odwiedź Gabinet Medycyny Estetycznej i zastosuj mezoterapię skóry głowy. Rekomendujemy zabieg z użyciem HAIR FILLERA DR CYJ. Preparat zawiera nawilżający kwas hialuronowy, czynniki odżywcze i biostymulujące włos peptydy mimetyczne. Różnicę zauważysz już po jednym zabiegu.
WODA TERMALNA – NIEZASTĄPIONY KOSMETYK W UPALNY DZIEŃ I NIE TYLKO
 Każda woda termalna orzeźwia, odświeża i nawilża skórę. Warunkiem jest jej odpowiednie zastosowanie. Skórę spryskujemy z odległości 20-30 cm, a po kilkunastu sekundach delikatnie zbieramy nadmiar wody chusteczką higieniczną.
Każda woda termalna orzeźwia, odświeża i nawilża skórę. Warunkiem jest jej odpowiednie zastosowanie. Skórę spryskujemy z odległości 20-30 cm, a po kilkunastu sekundach delikatnie zbieramy nadmiar wody chusteczką higieniczną.
Ważne, aby atomizer rozpylał drobniutką mgiełkę, a nie wielkie krople, które osiadają na skórze.
Niepozorna woda termalna to uniwersalny produkt, który na stałe powinien zagościć w naszej kosmetyczce.
Woda termalna sprawdza się przy utrwalaniu podkładu, sypkiego pudru czy konturowania. To również gwarancja naturalnego makijażu. Jeśli po kilku godzinach twój podkład waży się lub skóra zaczyna się przesuszać, woda termalna przywróci komfort. Wystarczy rozpylić delikatną mgiełkę na twarzy, a następnie osuszyć delikatnie chusteczką.
Stosowana regularnie, ale w umiarze, pomaga zachować równowagę hydrolipidową skóry. Reguluje produkcję łoju, tak, aby skóra była nawilżona, ale nie przetłuszczona. Nawet jeśli masz przetłuszczającą się skórę, odśwież ją wodą termalną bez ryzyka nadmiernego świecenia się czy stymulowania gruczołów do produkcji sebum.
Zimna woda termalna (trzymana w lodówce) to twoja broń w walce z opuchlizną twarzy. Regularnie stosowana obkurcza naczynia krwionośne, dzięki czemu zmniejsza cienie pod oczami i nieco zmniejsza widoczność „pajączków”.
W zależności od składu, zawartości witamin i minerałów, może też łagodzić podrażnienia, wspomagać proces gojenia blizn potrądzikowych, łagodzić stany zapalne. Woda zalecana jest osobom, które chorują na łuszczycę, trądzik różowaty, atopowe zapalenie skóry.
Możesz stosować ją jako ostatni krok w porannej i wieczornej pielęgnacji. A jeśli chcesz żeby Twoja skóra zawsze była nawilżona i gładka spryskaj twarz po nałożeniu każdego produktu do pielęgnacji, a nawet w czasie nakładania kolejnych warstw makijażu.
Szczególnie w tak upalny dzień noś ją zawsze przy sobie. Schłodzona przez noc w lodówce, w ciągu dnia odświeży skórę twarzy i dekoltu, a nawet włosy.
Polecamy:
– Avene Eau Termale Termal Spring Water
– La Roche-Posay Eau Termal Termal Spring Water
POSTAW NA NATURALNOŚĆ
 Najbardziej pożądanym trendem we współczesnej pielęgnacji skóry jest naturalność. Zamiast maskować niedoskonałości cery za pomocą mocnego makijażu, lepiej zadbać o skórę, by zachwycała naturalnym blaskiem.
Najbardziej pożądanym trendem we współczesnej pielęgnacji skóry jest naturalność. Zamiast maskować niedoskonałości cery za pomocą mocnego makijażu, lepiej zadbać o skórę, by zachwycała naturalnym blaskiem.
Kilka, kilkanaście lat temu najważniejszym było to, by jak najskuteczniej opóźnić proces starzenia się i zamaskować jego objawy. Dzisiaj natomiast chodzi o to, by wyglądać po prostu jak najlepsza wersja siebie.
Celem naszych zabiegów z medycyny estetycznej i tych domowych pielęgnacyjnych i upiększających nie powinien być zatem tylko młodszy, a co za tym idzie, nieco nienaturalny czy zmieniony wygląd, ale nieskazitelna, zdrowa skóra. To promienna cera jest naszą największą ozdobą, niezależnie od wieku.
W jaki sposób uzyskać ową idealną, promienną cerę ?
Chroń skórę przed słońcem. Filtr przeciwsłoneczny to bodaj najważniejszy kosmetyk, jakim dysponujemy.
Nie ma sensu kupowanie i stosowanie najnowocześniejszych produktów do pielęgnacji skóry, zawierających przeciwutleniacze, peptydy czy retinol, jeśli nie stosujemy codziennej tarczy w postaci kremu chroniącego przed promieniowaniem UV. Ekspozycja skóry na promieniowanie UV zaneguje wszystkie korzyści, jakich dostarczymy skórze za pośrednictwem drogich kremów i preparatów..
Zabiegi medycyny estetycznej na twarz to cały arsenał środków do wygładzania, ujędrniania i poprawiania jakości skóry. Są jednak wśród nich zabiegi, które szczególnie dobrze radzą sobie z utrzymywaniem skóry w dobrej kondycji, bez zmiany wyglądu twarzy. W gabinecie medycyny estetycznej postaw na regularne złuszczanie skóry oraz mezoterapię. To poprzez długofalowe działanie nakierunkowane na ciągłe pobudzanie i podtrzymywanie procesów odnowy w skórze spowodujemy iż skóra jest jasna, dobrze napięta, pogrubiona, o mało wyrazistych porach, doskonale nawilżona, bez zmarszczek powierzchownych, czyli taka, jaką posiadają „w naturze” osoby młode.
Dużym błędem, który popełniają osoby chcące zachować młody, dobry, naturalny wygląd jest przekonanie, że jedynie zabiegi dające natychmiastowe efekty odmładzające, takie jak botox, wypełniacze, zabiegi laserowe są w stanie zatrzymać proces starzenia. Są to zabiegi ważne, czasami nieodzowne, ale nie podstawowe, nie najważniejsze i nie wpływają na strukturę skóry.
Warunkiem istotnie wpływającym na skuteczność zabiegów jest ich systematyczność i powtarzalność.
WIOTKA, LUŹNA SKÓRA
Starzenie może przebiegać w sposób chronologiczny lub przedwczesny.
W procesie przedwczesnego starzenia się skóry zmiany dotyczą najbardziej tkanki łącznej. Zmniejsza się ilość kolagenu i elastyny, wskutek nieprawidłowej aktywności fibroblastów – komórek odpowiedzialnych za ich tworzenie. Kolagen ulega zwyrodnieniu. Dochodzi do nagromadzenia się substancji podobnej do elastyny, lecz bez jej właściwości elastycznych.
Główne elementy morfologiczne wchodzące w skład skóry właściwej to komórki tkanki łącznej (fibroblasty) i powstające w nich włókna. Inne struktury komórkowe występujące w tym obszarze to makrofagi, komórki tuczne i limfocyty. Liczba limfocytów w normalnych warunkach jest niewielka, stanowią one podstawę układu. Skóra właściwa pełni przede wszystkim funkcje podporowe – jest ważnym elementem stanowiącym o wytrzymałości mechanicznej skóry i decyduje o jej własnościach elastycznych i sprężystych. Elastyczność i sprężystość zapewniają skórze właściwej wytwarzane w fibroblastach białka fibrylarne – kolagen i elastyna.
Włókna kolagenu odpowiedzialne są za zwartość, jędrność skóry oraz za proces gojenia ran, natomiast włókna elastyny gwarantują skórze jej elastyczność i sprężystość.
W trakcie procesu starzenia włókna ulegają osłabieniu i maleje ich gęstość ułożenia w skórze.
Skóra staje się atroficzna, cieńsza, następuje regres tkanki tłuszczowej, zanik przydatków skóry, zlokalizowanych w całości lub częściowo na terenie skóry właściwej ( np. paznokcie, korzenie włosów ), gruczoły skórne, a także receptory czucia. Powstają głębokie zmarszczki i fałdy.
W skórze możemy wyróżnić trzy typy włókien:
- kolagenowe
- elastynowe
- retikulinowe
Kolagen jest proteiną włókna pozakomórkowego, która występuje we wszystkich organach, tkankach organizmu i odgrywa znaczną rolę w organach podporowych, takich jak skóra, kości, ścięgna i chrząstki.
To najczęściej występująca proteina w naszym organizmie, która stanowi około 30% wszystkich protein, bądź 7% wagi ciała.
Jego główną rolą jest zapewnienie organizmowi podstawy bądź matrycy podporowej na której opierają się organy i tkanki.
Włókna kolagenowe w skórze:
- są podstawową masą skóry właściwej, stanowią (głównie typy I, III i IV) do 75% suchej masy skóry właściwej i zajmują około 30% jej objętości,
- zbudowane z białka zwanego kolagenem,
- obecne są w warstwie siateczkowej i nieco mniej brodawkowej skóry właściwej,
- mają kształt falisty,
- są długie, grube,
- są elastyczne, rozciągliwe, odporne na urazy mechaniczne,
- mają ograniczoną możliwość rozciągania,
- połączone są w pęczki,
- stanowią rusztowanie dla skóry właściwej,
- są odpowiedzialne za jędrność, elastyczność, integralność struktury i nawilżenie skóry.
Wyróżniamy około 14 typów kolagenu w organizmie z czego 2 typy kolagenu: I i III mają istotne znaczenie dla skóry znaczenie dla skóry
Kolagen typu III:
- buduje głównie włókna kolagenowe u dzieci i osób młodych,
- u osób dorosłych jest go poniżej 18%,
- synteza kolagenu ustępuje w wieku 30 lat, a potem zanika ze struktury dermicznej (w wieku 40, 50 lat),
- jest delikatny,
- nadaje skórze elastyczność, jędrność,
- jest zdolny do pochłaniania wody,
- odpowiada za nawilżenie skóry,
- wraz z wiekiem kolagen III zastępowany jest kolagenem I.
Kolagen typu I:
- przeważa u osób dorosłych,
- stanowi ok. 80% u osób dorosłych,
- nie ma właściwości pochłaniania wody,
- tworzy masę grubych włókien, odgrywając funkcje podporowe.
Włókna elastynowe- sprężyste:
- stanowią zaledwie 2 do 4% suchej masy skóry właściwej i zaledwie 1% jej objętości,
- zbudowane z białka zwanego elastyną,
- są mniej liczne niż kolagenowe,
- są cienkie, krótkie, delikatniejsze,
- oplatają włókna kolagenowe,
- po rozciągnięciu mają zdolność powrotu do kształtu wyjściowego,
- określają sprężystość i elastyczność naszej skóry,
- absorbują wodę i zatrzymują ją w tkankach,
- elastyna jest rozkładana przez enzymy proteolityczne (elastazy).
Włókna retikulinowe-srebrochłonne:
- są bardzo cienkie, delikatne,
- występują w miejscach gdzie tkanka łączna graniczy z innymi tkankami np. oplatają naczynia krwionośne, włosy,
- ich ilość zwiększa się w procesach zapalnych.
W skórze nie eksponowanej na słońce około 40 r. ż. spada ekspresja genu kolagenu typu I i szczególnie kolagenu III, zmniejsza się gęstość włókien kolagenowych.
Kolagen zanika 1% na rok.
Obserwuje się zmianę proporcji pomiędzy zawartością włókien typu III i I (z wiekiem maleje). Kolagen typu III jest białkiem o bardzo dobrych właściwościach sprężystych, porównywalnych do elastyny. Jego duża zawartość w młodej skórze wiąże się z wysoką elastycznością tkanek. Zmniejszenie zawartości kolagenu typu III w starzejącej się skórze powoduje utratę jej prawidłowego napięcia i tworzenie głębokich zmarszczek
Ekspresja genu elastyny pozostaje stała aż do 6 dekady życia, po czym znacznie się zmniejsza. Spada też ekspresja genów proteoglikanów czyli składników macierzy zewnątrzkomórkowej.
W skórze narażonej na działanie słońca spadek ekspresji genów kolagenów jest znacznie silniejszy, za to wzrasta ekspresja genów odpowiedzialnych za syntezę elastyny i proteoglikanów.
Obecność dużej ilości wody w skórze właściwej jest niezbędna dla zachowania własności mechanicznych włókien białkowych, zarówno kolagenowych jak i sprężystych.
Kolagen i elastyna, podobnie jak inne proteiny zachowują swoją strukturę przestrzenną jedynie w stanie uwodnionym – w sytuacji gdy pomiędzy tworzącymi je łańcuchami peptydowymi znajdują się cząsteczki wody. Zmniejszenie ilości wody w proteinach powoduje zmianę ich struktury i własności fizycznych. Zmiany te są początkowo odwracalne. Ponowne prawidłowe nawilżenie przywraca normalne rozmieszczenie i kształt łańcuchów peptydowych. Jednak dalsze, postępujące i powtarzające się odwadnianie może doprowadzić do trwałych uszkodzeń określanych jako denaturacja. Bogata w glikozoaminoglikany macierz skóry właściwej stanowi rezerwuar wody gwarantujący sprężystość i elastyczność protein fibrylarnych (kolagenu i elastyny).
Z wiekiem ich ilość ulega znacznemu zmniejszeniu – dotyczy to zarówno kwasu hialuronowego jak i cukrów tworzących proteoglikany. Efektem tego jest pogorszenie własności mechanicznych skóry, objawiające się powstawaniem zmarszczek.
Na proces wiotczenia skóry wpływ mają zarówno czynniki zewnętrzne jak i wewnętrzne.
Czynniki wewnętrzne:
- czynniki genetyczne,
- płeć,
- wiek,
- poziom estrogenów.
Czynniki zewnętrzne:
- promienie słoneczne,
- zmiany temperatury,
- wiatr,
- zanieczyszczenia powietrza,
- niektóre leki,
- palenie tytoniu,
- stres,
- nieprawidłowa pielęgnacja skóry.
Spowolnienie procesów utraty jędrności i elastyczności możemy uzyskać poprzez unikanie niesprzyjających czynników zewnętrznych, odpowiedniej, zbilansowanej diecie, ćwiczeniom, prawidłowemu programowi dbania o skórę – kosmetyki nawilżające, ochronne, regenerujące skórę, oraz uzupełniające ubytek naturalnych substancji występujących w skórze.
Nic tak nie zdradza wieku kobiety jak dłonie i szyja
Zadbane dłonie są bardzo ważnym elementem wizerunku nie tylko kobiet, ale i mężczyzn. Podczas gdy niedoskonałości skóry brzucha czy nóg można ukryć pod ubraniem, to dłonie są widoczne zawsze – są naszą wizytówką.
Co wpływa na szybsze starzenie się skóry dłoni?
Skóra dłoni nie zawiera gruczołów łojowych, ma cieniutką tkankę tłuszczową i jest pozbawiona ochronnej warstwy natłuszczająco-nawilżającej. Jest podatna na:
- działanie czynników zewnętrznych: mróz, wahania temperatur, wiatr;
- suche powietrze w ogrzewanych pomieszczeniach;
- klimatyzację;
- promieniowanie UV (słońce, solarium);
- detergenty, środki czystości;
- chlorowana woda;
- niewłaściwa pielęgnacja skóry rąk lub jej brak;
- czynniki zawodowe (kontakt z środkami chemicznymi, drażniącymi).
Najczęściej pierwszym zauważalnym objawem starzenia się rąk, zwłaszcza u osób intensywnie korzystających z kąpieli słonecznych i solarium, są nierówności koloru, przebarwienia, rogowacenie posłoneczne. Drugim objawem jest sucha i pozbawiona nawilżenia skóra. Zauważalna jest przede wszystkim utrata elastyczności i jędrności skóry oraz uczucie ściągania, związane z wyraźnym spadkiem nawilżenia tkanek. Powolna, ale stała utrata tkanki podskórnej wywołana starzeniem się skóry, powoduje jednocześnie utratę rusztowania wspierającego skórę i oddzielającego ją od aparatu ścięgnisto-mięśniowego dłoni oraz naczyń. Efektem jest widoczność ścięgien i naczyń pod wiotką skórą.
Leczenie dłoni nie jest łatwe. Ma na to wpływ: odmienna budowa anatomiczna, większa wrażliwość skóry dłoni na czynniki uszkadzające, wolniejsza regeneracja (szczególnie u osób starszych). Nie wszystkie zbiegi odmładzające, które stosuje się w obrębie twarzy, można wykonywać na dłoniach. Do niedawna niedostępne były nieinwazyjne techniki poprawiające wygląd dłoni, a stosowane metody nie przynosiły zadowalających efektów zarówno pacjentom, jak i lekarzom. W ciągu ostatnich lat postęp w medycynie estetycznej nabrał jednak znacznego tempa. Obecnie zamiast inwazyjnych operacji chirurgicznych, możliwe jest odmłodzenie dłoni bez użycia skalpela uzyskując bardzo dobre i zbliżone efekty. Ponadto, po zabiegu nie jest wymagana hospitalizacja i można od razu powrócić do pracy i codziennych obowiązków.
Najbardziej widoczne problemy starzejących się dłoni, zakwalifikowane do leczenia:
- utrata elastyczności i jędrności skóry;
- spadek nawilżenia tkanek;
- plamy i nierówności kolorytu skóry;
- nadmierne rogowacenie skóry;
- utrata objętości tkanek.
Podczas konsultacji z lekarzem, w zależności od stanu dłoni i Państwa oczekiwań zostanie zaproponowany i ustalony indywidualny sposób leczenia. Najlepsze efekty estetyczne możemy osiągnąć, łącząc ze sobą różnego rodzaju terapie.
Oczywiście żaden zabieg nie zastąpi właściwej pielęgnacji skóry, ochrony przed promieniowaniem UV i szkodliwymi czynnikami. Kremy do rąk powinny stanowić codzienną pielęgnację na każdym etapie naszego życia, odpowiednio dobrane do warunków atmosferycznych i pory roku. Wszystkie powinny posiadać wysoki filtr UV. Natomiast w trakcie w pracy z użyciem detergentów, środków czystości, służących do dezynfekcji, należy używać rękawic ochronnych. Profilaktycznie już u osób około 20 roku życia można wykonywać cykliczne peelingi lub mezoterapię w gabinetach medycyny estetycznej. Dzięki tym zabiegom skóra naturalnie się odmładza, staje się grubsza, bardziej elastyczna oraz nabiera odporności. Wolniej się starzeje i dłużej zachowuje młody, atrakcyjny wygląd.
SKÓRA TŁUSTA / ŁOJOTOKOWA
Gruczoły łojowe należą do gruczołów holokrynowych. W większości są związane z mieszkiem włosowym, tworząc wspólną jednostkę włosowo-łojową. Wyjątkiem są gruczoły np. występujące na wargach tzw. gruczoły ektopowe czyli „wolne”.
Najliczniej gruczoły łojowe występują na:
- skórze głowy
- twarz – czoło, nos,
- okolica mostkowa
- okolica międzyłopatkowa
- ramiona
Stad też w tych okolicach mamy do czynienia z objawami przetłuszczania się skóry.
Aktywność gruczołów łojowych jest zależna od układu hormonalnego- androgeny i wzrost progesteronu stymulują produkcję łoju, natomiast estrogeny hamują.
Podlega wahaniom w różnych okresach życia, jest duża u noworodków, zmniejsza się we wczesnym dzieciństwie i ponownie rośnie w okresie dojrzewania. Następnie w miarę upływu lat znowu maleje szczególnie u kobiet. Wydzielone na skórę i włosy sebum po zmieszaniu z potem i lipidami z wierzchnich warstw naskórka tworzy emulsję typu W/O określaną niekiedy jako wodnolipidowy płaszcz skóry. Stanowi ona najbardziej zewnętrzną warstwę ochronną hamującą między innymi nadmierną ucieczkę wody z naskórka, jest także dodatkowym czynnikiem barierowym chroniącym skórę przed działaniem czynników drażniących i mikrourazami mechanicznymi.
W przypadku nadmiernej produkcji łoju przewagę zyskuje część lipidowa płaszcza wodnolipidowego skóry. Skóra tłusta jest zatem lepiej chroniona przed działaniem czynników zewnętrznych, później się starzeje niż skóra sucha, jednakże nadmiar łoju powoduje rozszerzanie porów, a jego utlenianie sprzyja powstawaniu zaskórników
W połączeniu ze złuszczonymi komórkami warstwy rogowej, zmienionym pH skóry, łój tworzy doskonałą pożywkę dla saprofitycznych mikroorganizmów rozwijających się na powierzchni skóry i sprzyja występowaniu wyprysków trądzikowych oraz innych zakażeń bakteryjnych, grzybiczych skóry.
Wśród przyczyn wpływających na wydzielanie łoju (jego ilość i jakość) wymienia się:
- czynniki genetyczne
- zaburzenia czynności wewnątrzwydzielniczych – zwłaszcza hiperandrogenizm i nadmierne wydzielanie progesteronu u kobiet, nadwrażliwość gruczołów łojowych na androgeny
- czynniki psycho – emocjonalne ( napięcia nerwowe, stres)
- zaburzenia układu nerwowego (np. choroba Parkinsona)
- czynniki zewnętrzne (nikotyna, zanieczyszczenia )
- leki (hormony męskie, leki obniżające cholesterol, antybiotyki)
- zaburzenia układu trawiennego
- czynniki klimatyczne (wysoka temperatura otoczenia, wilgotność, zimno)
- zaburzenia przemiany materii
- nieodpowiednia dieta (niedobry witamin A, C, E, B2)
- nieprawidłowa pielęgnacja
- wiek
- unaczynienie
- rolę patogenetyczną przypisuje się również zakażeniu lipofilnym drożdżakiem Malassezia furfur.
Cechy charakterystyczne cery tłustej:
- zbyt duży poziom lipidów, często o nieprawidłowym składzie w naskórku
- zaburzony proces złuszczania
- skóra gruba
- kolor ziemisty, szarożółty
- błyszcząca, lepka na powierzchni
- słabo ukrwiona, często blada
- widoczne poszerzone ujścia gruczołów łojowych z zalegającymi masami rogowo- łojowymi (zaskórniki)
- skłonność do wyprysków
- stosunkowo odporna na czynniki atmosferyczne (wiatr, zimno)
- dobrze toleruje wodę i mydło
- dość późno widoczne są na niej oznaki starzenia, nie występuje siatka drobnych zmarszczek, ale głębokie zmarszczki nasilające się z wiekiem
- „przechodzi” w cerę mieszaną
- w okresie starzenia nie ulega patologicznemu wysuszeniu
Skóra tłusta / łojotokowa predysponuje do występowania chorób takich jak:
- trądzik pospolity (młodzieńczy)
- trądzik różowaty
- zapalenie skóry wokół ust
- łojotokowe zapalenie skóry
- łupież
- łysienie
Poprawę wyglądu skóry tłustej, przywrócenie świeżego, zdrowego wyglądu, zmniejszenie rozszerzonych por, ograniczenie świecenia skóry, wygładzenie, likwidację zmian zaskórnikowych można uzyskać poprzez odpowiednią, systematyczną codzienną pielęgnację skóry, regularne zastosowanie zabiegów ograniczających czynność gruczołów łojowych, odblokowujących ujścia gruczołów łojowych, zmniejszających grubość warstwy rogowej naskórka, poprawę unaczynienia skóry, oraz terapii przywracających równowagę wodną (nawilżających) skóry w przypadku jej odwodnienia i wysuszenia.
Ogólne zasady pielęgnacji skóry:
- najczęściej popełnianym błędem w pielęgnacji skóry tłustej jest stosowanie preparatów drażniących, wysuszających (odtłuszczających), prowadzących do odwodnienia skóry i jej łuszczenia się
- powinno się stosować preparaty typu „oil free”
- oczyszczanie skóry żelami, „mydłami medycznymi” przeznaczonymi do skóry tłustej
- tonizowanie skóry
- delikatne, lekkie kremy/żele, emulsje do skóry tłustej nawilżające lub nawilżająco-matujące
- lekkie podkłady matujące
- bibułki matujące
- peelingi, maseczki do cery tłustej co najmniej 1x w tygodniu
- ochrona przed UV
- unikanie kosmetyków na bazie alkoholi
- kremie odżywczym – regenerujący na noc zwłaszcza gdy przetłuszczanie dotyczy osób dojrzałych
SKÓRA ODWODNIONA
Skóra ma budowę warstwową. Składa się z naskórka, skóry właściwej oraz tkanki podskórnej. Najważniejszą funkcją skóry jest ochrona organizmu przed inwazją drobnoustrojów, ograniczenie ekspozycji na czynniki fizyczne i chemiczne. Skóra uczestniczy w regulacji temperatury i równowagi wodno-elektrolitowej, a także współdziała w syntezie witaminy D.
Jej dwukierunkowa bariera zabezpiecza również organizm przed utratą wody, elektrolitów i innych substancji na zewnątrz.
Wyróżniamy naturalne systemy utrzymywania wody w skórze:
- skóra właściwa,
- systemy strukturalne protein,
- glikozoaminoglikany,
- naskórek,
- warstwa rogowa,
- lipidy cementu międzykomórkowego,
- naturalny czynnik nawilżający (NMF),
- powierzchnia skóry,
- sebum.
Warstwa rogowa czyli ( stratum corneum) naskórka jest dla naszego organizmu podstawową barierą ochronną.
Nawilżanie polega na utrzymaniu dostatecznej ilości wody w najbardziej powierzchownej warstwie rogowej naskórka. Woda w naskórku pochodzi ze skóry właściwej. Skóra zawiera blisko 20% całej wody znajdującej się w organizmie, z czego w skórze właściwej jest jej do 70 % składu , a w ostatnich warstwach naskórka już tylko 13%. Woda w skórze występuje w postaci odwracalnych połączeń ze specyficznymi substancjami, z których najważniejszy jest kwas hialuronowy.
Prawidłowe uwodnienie naskórka wymaga nie tylko dostarczenia mu odpowiedniej ilości wody ze skóry właściwej, lecz także ograniczenia jej utraty przez naskórek.
Zdolność niezaburzonego utrzymania wody w naskórku zależy między innymi od unikalnych właściwości warstwy rogowej i prawidłowego przylegania jej elementów. Bardzo istotną rolę w tym procesie pełnią lipidy, które można znaleźć zarówno w błonie komórkowej naskórka, jak i w przestrzeniach międzykomórkowych. Zaburzenie proporcji poszczególnych frakcji lipidowych oraz ich niedobór przyczyniają się do powstania suchości skóry.
Wysychanie skóry jest procesem naturalnym.
Woda w skórze zawsze będzie migrowała do powierzchni i odparowywała. Równowaga warunkująca prawidłowe stężenie wody w skórze oznacza, że szybkość migracji z wewnątrz powinna być równa szybkości przenikania i odparowywania.
W normalnych warunkach klimatu umiarkowanego wyparowuje z niej od 300 – 400 ml wody na dobę. Jeśli z naskórka wyparowuje więcej wody niż jest do niego dostarczane z głębszych warstw, to skóra staje się odwodniona.
Każde odchylenie od optymalnej zawartości wody w skórze powoduje zakłócenie homeostazy – biochemii, fizjologii skóry oraz zmianę jej własności mechanicznych.
Na skutek zakłócenia procesów zachodzących w skórze dochodzi do uszkodzenia struktur kolagenowych i elastyny. Prowadzi to do przyspieszenia procesów starzenia , wiotczenia skóry oraz powstawania zmarszczek. Ponadto, dochodzi do zahamowania odnowy naskórka. Skóra staje się szorstka , popękana, łuszcząca się. Łatwo ulega podrażnieniom, czerwieni się.
Zbyt duża ilość wody powoduje, że komórki pęcznieją i do skóry przenikają substancje hydrofilowe, tym samym bariera warstwy rogowej nie funkcjonuje prawidłowo.
Jedną z głównych przyczyn odwodnienia skóry jest jej nieprawidłowa pielęgnacja!
Poza tym do czynników zaostrzających lub wywołujących odwodnienie skóry zaliczamy:
- naturalny proces starzenia
- zaburzenia hormonalne
- niesprzyjające warunki atmosferyczne: zimno, wiatr, promieniowanie słoneczne
- ogrzewanie, klimatyzacja
- zanieczyszczenia środowiska
- stres
- zmęczenie
- niezbilansowana dieta
- niektóre leki ( w tym leki przeciwtrądzikowe)
Skóra odwodniona może mieć również podłoże genetyczne.
Ogólna charakterystyka skóry odwodnionej:
- skóra staje się bardziej wrażliwa
- towarzyszy jej uczucie ściągnięcia, dyskomfortu,
- skóra jest cienka, mało elastyczna,
- mało sprężysta,
- widoczne jest złuszczanie,
- widoczna jest siatka zmarszczek.
Istotą nawilżania jest: zahamowanie przepływu wody przez zmniejszenie gradientu, zwiększenie zdolności wiązania wody i tworzenie układów barierowych.
Woda wprowadzona z zewnątrz nie jest w skórze zatrzymywana i szybko odparowuje.
Prawidłowe nawilżanie może być poprzez:
- wzmacnianie bariery ochronnej: zewnętrzne (warstwy okluzyjne hydrofilowe i hydrofobowe) i wewnętrzne (substancje penetrujące hydrofilowe i hydrofobowe)
- przyspieszenie odnowy bariery: stymulacja ogólna i specyficzna
- ochronie barier: filtry słoneczne i substancje przeciwrodnikowe
W pielęgnacji skóry odwodnionej należy pamiętać że:
- środki do mycia nie mogą naruszać płaszcza lipidowego, nie powinny zawierać alkoholu,
- kosmetyki oprócz nawilżania powinny również zatrzymywać wodę w komórkach.
Należy unikać:
- mycia w bardzo ciepłej wodzie,
- stosowania klasycznego mydła,
- nadużywania kosmetyków „wysuszających”,
- nadużywania maseczek o działaniu ściągającym, złuszczającym,
- opalanie na słońcu oraz w solarium.
Systematyczne stosowanie preparatów nawilżających oraz korzystanie z zabiegów specjalistycznych utrzymają skórę w dobrej kondycji, poprawią jej jakość, zapobiegają odwodnieniu.
SKÓRA SUCHA
Prawidłowo funkcjonująca skóra zabezpiecza organizm, przed szkodliwym wpływem czynników zewnętrznych, utratą płynów i wnikaniem drobnoustrojów, między innymi dzięki płaszczowi hydro-lipidowemu naskórka. Zbudowany jest on głównie z warstwy lipidowej na powierzchni naskórka, która utworzona jest z tłuszczów produkowanych przez gruczoły łojowe skóry oraz zespołu lipidów międzykomórkowych. Ochronę skóry stanowi też warstwa zrogowaciałych komórek, które przepuszczają jedynie cząstki o odpowiednim ładunku elektrycznym, oraz nieustanne złuszczanie się martwych komórek nabłonkowych. Skóra wytwarza również substancję podobną do hormonów, która wspomaga system odpornościowy organizmu.
Grubość warstwy lipidowej znajdującej się na powierzchni skóry zależy zarówno od czynników ogólnoustrojowych jak i zewnętrznych.
Istotą suchości skóry jest nadmierna utrata wody poprzez nieprawidłową warstwę rogową naskórka, zmniejszoną aktywność gruczołów łojowych i tym samym zmniejszoną produkcję łoju, nieprawidłowy skład warstwy lipidowej (zaburzenie proporcji poszczególnych frakcji lipidowych). Ponadto w naskórku znajduje się zbyt mało substancji wiążących wodę.
Skóra sucha łatwo ulega uszkodzeniom i nie chroni skóry w wystarczający sposób.
Przyczyny suchości skóry: możemy podzielić na egzogenne (zewnątrzpochodne) i endogenne (wewnątrzpochodne).
Czynniki endogenne (wenątrzpochodne):
- uwarunkowanie genetyczne
- niewystarczająca produkcja serum przez gruczoły łojowe
- mała ilość wydzielanego naturalnego czynnika nawilżającego– NMF
- czynniki hormonalne
- biologiczne starzenie się skóry
- choroby skóry i ogólnoustrojowe ( np. cukrzyca, niewydolność nerek)
Czynniki egzogenne (zewnątrzpochodne):
- warunki atmosferyczne (zimno ,słońce, wiatr, promieniowanie UV ),
- stosowanie nieodpowiednich kosmetyków (mydła, detergenty, kosmetyki),
- niektóre leki ( środki moczopędne, przeciwhistaminowe ),
- klimatyzacja,
- odżywianie.
Ogólne cechy charakterystyczne skóry suchej:
- ma jasny kolor
- jest cienka, mało elastyczna, gładka
- ma zwężone prawie niewidoczne pory
- może być szorstka i chropowata
- mogą pojawiać się pęknięcia
- matowa (skóra sucha nie odbija światła)
- mniej elastyczna
- może się łuszczyć
- reaguje zaczerwienieniem na mydło, wodę – źle znosi niesprzyjające warunki atmosferyczne (wiatr, mróz, duże nasłonecznienie)
- często pojawia się uczucie ściągnięcia , pieczenia
- ma tendencję do szybkiej utraty wody ze względu na brak płaszcza wodno-lipidowego i dlatego też szybciej się starzeje, już około 20 roku życia mogą być widoczne pierwsze zmarszczki wokół oczu i ust, na szyi
- w wieku dojrzałym pokryta drobnymi zmarszczkami
- widoczne są prześwitujące naczynia i stosunkowo często pojawia się sieć poszerzonych naczyń krwionośnych
- łatwo powstają przebarwienia
- szybko dochodzi do zaniku tkanki podskórnej, co prowadzi do zwiotczenia skóry
Stopień nasilenia wyżej wymienionych cech zależy od stopnia suchości skóry.
Jednostki chorobowe związane ze skórą suchą:
- nadmierna suchość skóry (xerosis)
- atopowe zapalenie skóry
- łuszczyca
- rybia łuska
Ogólne zasady pielęgnacji skóry suchej:
Nieprawidłowa pielęgnacja skóry suchej może mieć poważne konsekwencje, dlatego bardzo ważne są prawidłowe nawyki pielęgnacyjne i odpowiedni dobór kosmetyków.
- wymaga bardzo systematycznej, specjalistycznej pielęgnacji polegającej na stałym nawilżaniu, odbudowie i ochronie płaszcza lipidowego – potrzebuje również substancji i wielu czynników takich jak witaminy, substancje zmiękczające, odżywcze, ochronne, które przyspieszają syntezę kolagenu i elastyny, nadając skórze elastyczność i sprężystość
- do mycia twarzy nie używaj wody z kranu i mydła
- do demakijażu i oczyszczania skóry używaj płynów micelarnych, bezalkoholowych toników mleczka do skóry suchej
- stosuj kremy nawilżające do skóry suchej, wrażliwej
- na noc stosuj specjalne kremy do skóry suchej odżywcze, regenerujące
- w okresie jesienno-zimowym stosuj kosmetyki o większej gęstości (kremy tłuste, półtłuste), wzbogacone o składniki odżywcze
- stosuj kremy o wysokim numerze fotoprotekcji
- zrezygnuj z maseczek zastygających na twarzy, oraz z preparatów typu peel-off tworzących na skórze maskę.
- bierz krótką kąpiel, najlepiej pod prysznicem w umiarkowanie ciepłej wodzie – nie stosuj płynów ani soli do kąpieli, które mogą wysuszać i podrażniać skórę
- do oczyszczania skóry stosuj preparat kremowy, który przywraca prawidłowy poziom lipidów, zrezygnuj ze zwykłego mydła
- delikatnie, bez tarcia osuszaj skórę przy pomocy bawełnianego ręcznika.
- stosuj produkty pielęgnacyjne o wysokiej tolerancji, które pomogą odbudować barierę ochronną skóry
- podczas okresu zapalnego, nasilenia objawów dodatkowo stosuj produkty ograniczające reakcję zapalną i objawy swędzenia
- noś ubrania z naturalnych materiałów np. z bawełny
- używaj specjalnego hipoalergicznego proszku do prania, do skór wrażliwych
- ogranicz stosowanie płynów zmiękczających i wybielaczy
- zadbaj o prawidłową temperaturę w domu , oraz nawilżenie powietrza zwłaszcza zimą
- stosuj racjonalną dietę, uwzględniając odpowiednią ilość wody
SKÓRA NACZYNKOWA
Etiopatogeneza powstawania zmian jest złożona, nie do końca wyjaśniona i jest konsekwencją nakładania się wielu czynników zarówno wewnątrz jak i zewnątrzpochodnych.
Do czynników wewnątrzpochodnych wywołujących rumień należą miedzy innymi:
- czynniki genetyczne,
- układ hormonalny zwłaszcza istotny jest wpływ estrogenów,
- choroby ogólnoustrojowe np. cukrzyca, choroby wątroby,
- niektóre choroby skóry np. alergia,
- zaburzenia układu krążenia i układu naczyniowego.
Do czynników zewnątrzpochodnych wywołujących rumień należą miedzy innymi:
- promieniowanie UV,
- wysokie i niskie temperatury,
- stres i inne czynniki emocjonalne,
- alkohol,
- pikantne potrawy,
- wysiłek fizyczny,
- przebywanie w saunie,
- stosowanie niektórych kosmetyków,
- stosowanie niektórych leków.
Cechą charakterystyczną skóry naczyniowej są:
- rumień różnie długo się utrzymujący
- trwale rozszerzone naczynia włosowate ( teleangiektazje)
- nadwrażliwość na kosmetyki
- skóra jest cienka, delikatna, często sucha
- ma skłonność do alergii
Rumień, rozszerzone naczynia krwionośne mogą być również objawem wielu chorób ogólnoustrojowych takich jak: nadciśnienie tętnicze, schorzenia przewodu pokarmowego, choroby autoimmunologiczne, zaburzenia hormonalne.
Napadowe czerwienienie się twarzy określane jako, „flushing”, okresowy rumień, pojedyncze teleangiektazje są często zapowiedzią trądziku różowatego (rosacea) i są określane terminem „prerosacea”. W okresie prerosacea dochodzi do wzmożonej reaktywności naczyń bez ich trwałego poszerzenia.
Pierwsze objawy występują zwykle u kobiet około 20. roku życia, zwłaszcza u osób chętnie korzystających ze słońca.
Czerwienienie spowodowane jest rozkurczem naczyń zależnym od mięśni gładkich. Włókna czuciowe są stymulowane przez czynniki mechaniczne, cieplne i chemiczne. Odpowiedź na bodźce czuciowe zależy od neuropeptydów uwalnianych z zakończeń nerwowych. Należą do nich substancja P, VIP (vasoactive intestinal peptide- śródbłonkowy czynnik wzrostu), NKA (neurokinina A). Substancja P zwiększa przepuszczalność komórek śródbłonka naczyń. Pobudza wydzielanie cytokin pozapalnych z makrofagów i limfocytów T. W regulacji mikrokrążenia biorą udział również histamina, NO ( tlenek azotu), prostaglandyny. Dochodzi do wystąpienia zapalenia neurogennego. Widocznym objawem współdziałania wymienionych czynników na skórze jest przejściowy rumień z towarzyszącym uczuciem pieczenia.
Początkowo objawy są przemijające, z biegiem czasu jednak dochodzi do trwałego rozszerzenia naczyń i utrwalenia się rumienia. Wzrasta przepuszczalność naczyń włosowatych i powstają obrzęki. Zwiększanie ilości płynu pozakomórkowego doprowadza do wtórnej niewydolności naczyń limfatycznych i zalegania płynu tkankowego. Prowadzi to do uszkodzenia włókien kolagenowych i zmian degeneracyjnych elastyny. Zmiany te nasila ekspozycja na światło słoneczne. Reakcja zapalna nasila się, a następnie utrwalają się teleangiektazje. Skutkiem tych procesów jest rozwój trądziku różowatego.
Pielęgnacja i postępowanie ze skórą naczyniową.
Podstawą leczenia i profilaktyki w stosunku do skóry naczynioruchowej jest unikanie czynników wywołujących i zaostrzających zmiany.
Skóra naczynioruchowa jest bardzo wrażliwa i wymaga specjalnej pielęgnacji, która sprowadza się do:
- ochrony przed niekorzystnymi czynnikami środowiskowymi
- stosowanie preparatów uszczelniających naczynia i łagodzących podrażnienia
- stosowania kosmetyków do skóry wrażliwej, naczyniowej, hypoalergicznych
- unikania mycia twarzy twardą, chlorowaną wodą, nie używania mydeł, toników alkoholowych
- unikania peelingów ziarnistystych
- używania do oczyszczania mleczka lub delikatnych preparatów myjących przeznaczonych do skóry wrażliwej.
- stosowania kremów chroniących przed mrozem i promieniowaniem UV
- stosowania preparatów zmniejszających przepuszczalność naczyń i nasilenie reakcji zapalnej
- zrezygnowania z wodoodpornych kosmetyków do makijażu
Pielęgnację można uzupełnić przyjmowaniem preparatów uszczelniających naczynia krwionośne.
Najczęściej wykonywane zabiegi w przypadku skóry naczyniowej są oparte na wykorzystaniu metod:
- laseroterapii
- elektrokoagulacji
- kriochirurgii
- jonoforezie
- elektrolizie
- termolizie
TRĄDZIK RÓŻOWATY
Przebieg choroby jest przewlekły z okresami zaostrzeń i remisji.
Epidemiologia:
- częstość występowania trądziku różowatego według różnych statystyk waha się w granicach 1-10%, lub 0,2-2%,
- częściej występuje u kobiet, szczególnie w okresie menopauzy,
- cięższy przebieg obserwuje się zwykle jednak u mężczyzn,
- początek objawów chorobowych: trzecia lub w czwarta dekada życia. Wymienia się dwa okresy ryzyka wystąpienia zmian chorobowych: wiek 25-35 lat i 45-55 lat. Pierwsze objawy mogą wystąpić u osób młodszych (ok. 25 r.ż.), ale nigdy przed okresem dojrzewania,
- najczęściej dotyczy osób o jasnej karnacji, głównie z I lub II fototypem skóry, z jasnymi oczami i włosami,
- może występować u kilku członków rodziny,
- zmiany oczne w trądziku różowatym mogą występować nawet u ponad 50% chorych,
- prawie zawsze stwierdza się je u mężczyzn z rhinophyma,
- u kobiet z trądzikiem różowatym po 45 roku życia, zmiany oczne występują w 75%,
- po 60 roku życia objawy oczne występują jednakowo często u obu płci,
- u 20% pacjentów zmiany oczne poprzedzają objawy skórne, u 50% występują wtórnie do zmian na skórze, a w około 30% pojawiają się jednoczasowo.
Etiopatogeneza choroby:
- jest złożona, nadal nie w pełni wyjaśniona,
- rozwój zmian chorobowych zależy od wielu czynników nie do końca poznanych i nie zawsze ze sobą powiązanych,
- istnieje wiele hipotez i teorii próbujących wyjaśnić przyczynę wystąpienia trądziku różowatego, ale żadna z nich nie wyjaśnia w pełni i wystarczająco mechanizmu rozwoju zmian chorobowych,
- teorie wyjaśniające mechanizmy powstania trądziku nie są powszechnie akceptowane.
Wśród przyczyn predysponujących do rozwoju zmian skórnych w trądziku różowatym najczęściej są wymieniane:
- nadmierna wrażliwość skóry,
- czynnik genetyczny,
- czynniki immunologiczne,
- zaburzenia naczyniowe,
- zaburzenia hormonalne,
- czynniki infekcyjne,
- nieinfekcyjne zaburzenia ze strony układu pokarmowego,
- zaburzenia w obrębie jednostki włosowo-łojowej,
- zmiany degeneracyjne tkanki łącznej,
- czynniki pokarmowe i alergiczne,
- czynniki chemiczne,
- czynniki klimatyczne,
- czynniki psychogenne.
Szczególna rolę przypisuje się czynnikom naczyniowym.
Trądzik różowaty często określany jest jako nerwica „małych” naczyń skóry.
Trądzik różowaty często współistnieje z:
- migreną,
- zespołem wrażliwego jelita,
- labilną osobowością,
- depresją, stanami lękowymi,
- wzmożoną potliwością i marznięciem rąk.
Klinika:
- obraz chorobowy nie jest jednorodny
- zależy od czasu trwania zmian, oraz postaci klinicznej
- typowe jest zajęcie nosa, policzków, czoła, podbródka
- ogniska mają zwykle symetryczny układ- kształt motyla, mogą jednak rzadko występować jednostronnie
- może umiejscawiać się w okolicy zausznej, bocznych powierzchniach szyi, dekolcie, plecach i owłosionej skórze głowy
- zmiany pojawiają się początkowo na nosie, później na policzkach, na środkowej części czoła i brody, oraz dalej w kierunku okolic podszczękowych
- przebieg choroby jest przewlekły, nawrotowy i postępujący.
Jest to choroba wielofazowa o różnej etiologii zależnej od okresu zaawansowania zmian skórnych.
Wyróżniamy następujące fazy rozwoju:
- prerosacea
- okres napadowego zaczerwienienia (flushing)
- okres utrwalonych zmian rumieniowych
- okres grudkowo-krostkowy
- okres przerostowy
Prerosacea: charakteryzuje się wzmożoną reaktywnością naczyń bez utrwalonych zmian skórnych, okresowo występuje dyskretny rumień, uczucie pieczenia, nietolerancja kosmetyków
Produkty kosmetyczne, po których może występować zespół nietolerancji to:
- zmywacze, toniki
- mydło
- kosmetyki do makijażu
- perfumy, woda kolońska
- kremy nawilżające
- lakiery do włosów
- szampony
- płyny po goleniu
- fotoprotektory
Flushing występuje u około u 50% chorych z trądzikiem różowaty w 16% towarzyszy innym chorobom.
Czynniki zaostrzające flushing to:
- słońce
- stres
- zmienna temperatura otoczenia
- wysiłek fizyczny
- sauna
- ekstremalne warunki klimatyczne – stopień wilgotności
- kosmetyki do pielęgnacji twarzy
- leki (miejscowe – kortykosterydy; ogólne – nasercowe, estrogeny)
Rozpoznanie okresu prerosacea najważniejsze w profilaktyce progresji zmian skórnych.
W 2002 roku National Rosacea Society dla ustalenia standardowych kryteriów diagnostycznych dokonało usystematyzowania terminologii i klasyfikacji objawów trądziku różowatego, wyróżniając 4 postacie oraz jeden wariant choroby:
- postać rumieniowo-naczyniową
- postać grudkowo- krostkową
- postać przerostowo- guzowatą
- postać oczną
- wariant ziarniniakowy
Postać rumieniowo-naczyniowa:
- występuje u około 80% chorych
- odmiana z napadowym czerwieniem twarzy: objawy trwają od 10 minut do kilku godzin
- zajmuje centralne partie twarzy, dekolt, szyja kształt litery V
- odmiana z utrwalonym rumieniem
- występuje trwały rumień na policzkach, powstanie teleangiektazji
- objawy subiektywne takie jak: palenie, pieczenie twarzy
- może wystąpić obrzęk twarzy, złuszczenie naskórka i szorstkość skóry
- objawy te są następstwem uszkodzenia ścian naczyń skórnych, ich trwałego poszerzenia i neoangiogenezy.
Postać grudkowo-krostkowa:
- najczęściej występuje u kobiet w średnim wieku
- może współistnieć z trądzikiem pospolitym
- charakterystyczna jest obecność wykwitów grudkowych i krost na podłożu rumieniowym
- zajmuje centralne części twarzy, wokół ust, czoła, nosa i oczodołów
- w odróżnieniu od trądziku pospolitego nie są obecne zaskórniki
- treść krost jest jałowa lub zawiera normalną florę bakteryjną skóry twarzy
- dodatkowo może być widoczne delikatne złuszczanie naskórka oraz zgrubienie skóry spowodowane jej obrzękiem
Postać przerostowo-guzowata:
- występuje jako forma włóknista, śluzowa lub obrzękowa
- odmiana włóknista: przerost tkanki łącznej powodujący pogrubienie skóry i wykwity guzowate o nieregularnej, chropowatej powierzchni. Guzy występują na: nosie- rhinophyma, brodzie- gnatophyma, czole- mentophyma, glabellophyma, powiekach- blepharophyma i na jednej lub obu małżowinach usznych- otophyma.
- odmiana śluzowa: nos pacjentów przybiera różowy lub sinoczerwony kolor i delikatną, gąbczastą strukturę spowodowaną depocytami mucyny
- przewlekły ucisku grzbietu nosa przez okulary hamuje odpływ żylny, prowadzi do wytworzenia płynu obrzękowego
- zwłóknienie powoduje powstanie przetrwałego przerostu obrzękowego nosa.
Rhinophyma
- to zejściowe stadium trądziku różowatego
- występuje głównie u mężczyzn rasy białej, w wieku 50-90 lat
- stosunek zachorowalności mężczyzn do kobiet wynosi 12:1
- przerost gruczołów łojowych, tkanki łącznej, naczyń skóry
- widoczne są teleangiektazje, ujścia gruczołów, skóra jest przerosła, lśniąca, sinoczerwona, pokryta miękkimi guzami
- prowadzi do oszpecenia, oraz do upośledzenia funkcji oddechowej
- wyróżniamy pięć stopni zaawansowania guzowatości nosa
Postać oczna:
- może występować w każdej innej odmianie trądziku różowatego,
- najczęstsze objawy subiektywne: łzawienie, swędzenie, pieczenie oczu, uczucie obecności ciała obcego w oku, suchość oczu, obrzęk, męczliwość, nadwrażliwość na światło, niewyraźne widzenie,
- w badaniu: zaczerwienie spojówek, obecność wydzieliny ropnej, obrzęk, teleangiektazje na powiekach,
- najczęściej występują nieregularności i zapalenia brzegów powiek, zapalenie spojówek,
- zespół suchości,
- w najcięższych powikłaniach dochodzi do perforacji rogówki.
Odmiana ziarniniakowa:
- charakterystyczne są różnej wielkości twarde, żółte, brązowe lub czerwone grudki i guzki, z tendencją do rozpadu, prowadzące do bliznowacenia
- umiejscowione na: bocznych powierzchniach policzków, dolnych powiekach, wokół otworów naturalnych i w 15% poza twarzowo
- najczęściej nie towarzyszy przetrwały rumień twarzy ani napadowe zaczerwienienia twarzy
- zmiany występują na minimalnie zapalnym podłożu lub na skórze niezmienionej
- może współistnienie z colitis ulcerosa, chorobą Crohna, również u dzieci zakażonych HIV
Postacie nietypowe trądzika różowatego:
Według ekspertów z National Rosacea Society inne odmiany trądziku różowatego, które nie zostały ujęte w klasyfikacji NRS stanowią odrębne jednostki chorobowe:
- trądzik piorunujący
- trądzik posteroidowy
- zapalenie okołoustne
Inne rzadziej opisywane postacie nietypowe to:
- postać ograniczona,
- postać rozsiana,
- postać skupiona,
- trwały obrzęk w przebiegu trądziku różowatego,
- postać poza twarzowa,
- trądzik różowaty u dzieci,
- trądzik różowaty w przebiegu infekcji wirusem HIV.
Leczenie trądziku różowatego:
Terapia w przypadku TR, opiera się o prewencję w stosunku do czynników prowokujących, pielęgnację skóry, leczenie farmakologiczne ogólne i miejscowe, leczenie uzupełniające.
W przypadku postaci klinicznych nietypowych, konieczna jest koordynacja działań diagnostyczno-terapeutycznych ze specjalistami z różnych dziedzin medycyny.
Strategie leczenia trądziku różowatego:
- zapobieganie rozwojowi choroby
- zahamowanie progresji zmian
- likwidacja czynników wywołujących lub nasilających zmiany chorobowe w obrębie skóry i narządu wzroku
- poprawa wyglądu skóry
- lepsze funkcjonowanie pacjentów
Czynniki determinujące wybór leczenia:
- nasilenie zmian chorobowych
- przypuszczalne czynniki wywołujące
- wiek
- płeć
- choroby współistniejące
- postacie kliniczne
Elementy terapii:
- profilaktyka
- pielęgnacja skóry
- leczenie farmakologiczne ogólne
- terapia farmakologiczna miejscowa
- leczenie uzupełniające
- leczenie światłem i laseroterapia
- kinezyterapia
- leczenie zabiegowe
Profilaktyka:
Profilaktyka w głównej mierze polega na eliminacji lub ograniczeniu wpływu czynników zaostrzających takich jak:
- promieniowanie słoneczne (także UV w solarium)
- czynniki emocjonalne- stres
- gwałtowne zmiany temperatury otoczenia, wysoka i niska temperatura
- wietrzna pogoda
- klimatyzowane pomieszczenia
- nadmierna suchość lub wilgotność otoczenia
- korzystanie z sauny i z basenów z chlorowaną wodą
- niektóre leki: szczególnie przyjmowane przy nadciśnieniu, obniżające poziom cholesterolu
- stosowanie zewnętrznych preparatów kortykosteroidowych na skórę twarzy
- błędy dietetyczne – zbyt gorące potrawy lub bardzo zimne, ostre przyprawy, mocna kawa, herbata
- spożywanie mleka i jego pochodnych, czekolady, owoców cytrusowych i innych pokarmów, mogących wywoływać odczyny alergiczne
- alkohol w każdej postaci
- używki – szczególnie nikotyna
- stosowanie nieodpowiednich, perfumowanych kosmetyków zawierających substancje drażniące, konserwanty
- brak właściwej pielęgnacji cery
- ćwiczenia fizyczne
Najczęściej popełniane błędy w pielęgnacji skóry z TR:
- zmywanie skóry twarzy wodą z mydłem
- kilkakrotne używanie w ciągu dnia toników, w tym na bazie alkoholu
- stosowanie peelingów o działaniu ścierającym
- mocne pocieranie skóry ręcznikiem
- stosowanie masek rozgrzewających i zasychających na twarzy
- stosowanie kosmetyków z kwasami owocowymi o wysokim stężeniu
- stosowanie kosmetyków z alkoholem, perfumowanych
- stosowanie kosmetyków zawierających w składzie czynniki podrażniające, powodujące przekrwienie skóry twarzy, oraz zawierające dużo ilości substancji aktywnych
- gorące kąpiele
- brak zabezpieczania skóry przed chłodem i wilgocią, oraz promieniowaniem UV
Leki i preparaty miejscowe miejscowe wykorzystywane do leczenia trądziku:
- metronidazol
- erytromycyna, klindamycyna
- ichtiol
- leki imidazolowe
- AHA
- retinaldehyd
- gluconolacton
- kwas azelainowy
- preparaty flawonowe, wit. C
Leki ogólne:
- antybiotyki: tetracykliny, erytromycyny
- metronidazol
- witamina PP, B2,C
- leki przeciwhistaminowe
- leki naczyniowe
Trądziku różowatego nie można wyleczyć. Wczesne zdiagnozowanie choroby, włączenie odpowiedniego leczenia, przestrzeganie zasad pielęgnacji skóry, oraz wdrożenie działań profilaktycznych odgrywa dużą rolę w zahamowaniu progresji choroby, pozwala na kontrolowanie jej przebiegu, zapobiega powikłaniom.
Poprawia wygląd skóry i komfort życia pacjentów.
TRĄDZIK POSPOLITY
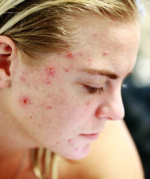 Trądzik to choroba przewlekła, przebiegająca z okresami nawrotów i remisji.
Trądzik to choroba przewlekła, przebiegająca z okresami nawrotów i remisji.
W większości przypadków występuje w postaci łagodnej lub średnio-nasilonej. Tylko w około 15 % przypadków ma przebieg ciężki.
Czas trwania choroby jest nie do przewidzenia. U większości nastolatków po 3-5 latach zmiany ustępują, u niektórych jednak osób aktywne zmiany trądzikowe mogą utrzymywać się nawet powyżej 10 lat.
Na obraz skóry trądzikowej składają się następujące objawy: łojotok, tworzenie się zaskórników, grudek, krost, blizn.
Etiopatogeneza trądziku jest złożona i jest wynikiem współdziałania wielu elementów. Główną rolę odgrywają czynniki genetyczne i zmiany hormonalne przy współdziałaniu czynników takich jak: łojotok, hiperkeratoza i nadmierne namnażanie się bakterii.
Łojotok – zmiany hormonalne prowadzą do nadmiernej stymulacji gruczołów łojowych, co powoduje nadmierne wydzielanie łoju (sebum). Zjawisko to jest bardzo powszechne i w okresie dojrzewania. U kobiet główną rolę odgrywa pochodzący z nadnerczy androstendion, a u mężczyzn DHT z wytwarzanego przez jądra testosteronu.
Nadmierne rogowacenie (hiperkeratoza) – komórki ujścia mieszka włosowego ulegają nadmiernemu namnażaniu. Zjawisko to prowadzi do zwężenia kanału wyprowadzającego gruczołu łojowego i powstania czopa, który blokuje ujście, uniemożliwiając tym samym wydostanie się łoju. To przyczynia się do powstawania zmian trądzikowych: początkowo mikrozaskórników, a następnie zaskórników otwartych. Zaskórniki są punktem wyjścia wykwitów zapalnych.
Namnażanie się bakterii – u pacjentów chorych na trądzik dochodzi do nadmiernego namnażania się bakterii takich jak Propionibacterium acnes i Staphylococcus epidermidis (normalnie występujących na powierzchni zdrowej skóry ), gdyż sebum jest idealną pożywką dla niektórych bakterii. Bytujące w zaczopowanych mieszkach włosowych bakterie wydzielają różnego rodzaju substancje drażniące, niszczą ściany gruczołów łojowych i doprowadzają do rozwoju procesu zapalnego. Pojawiają się zaczerwienione, bolesne zmiany skórne – grudki i krosty.
Miejsce występowania:
Zmiany trądzikowe rozwijają się przeważnie w miejscach, gdzie występuje największa ilość gruczołów łojowych, takich jak twarz, dekolt, okolica między łopatkowa i ramiona. W okolicach drażnionych drapaniem, ciągłym dotykaniem czy wyciskaniem obserwuje się więcej zaskórników i stanów zapalnych wynikających z wtórnego nadkażenia. Pacjenci mający tendencję do drażnienia zmian trądzikowych pogarszają przebieg choroby i swój wygląd.
Objawy kliniczne:
W przebiegu trądziku obserwujemy:
- nasilony łojotok
- wykwity niezapalne pierwotne: zaskórniki otwarte , zamknięte
- wykwity zapalne: grudki, krostki, nacieki zapalne, guzki, cysty
- zmiany pozapalne
Trądzik może występować w różnym nasileniu i pod różnymi postaciami klinicznymi:
- trądzik o lekkim przebiegu: to trądzik zaskórnikowy, grudkowy, krostkowy
- trądzik średnio ciężki (umiarkowany ): trądzik grudkowy/ krostkowy, guzkowy
- trądzik o ciężkim przebiegu: to klinicznie trądzik ropowiczy, guzkowy, skupiony, bliznowaciejący, odwrócony, piorunujący
Inne postacie trądziku to między innymi:
- trądzik zawodowy,
- trądzik kosmetyczny,
- trądzik polekowy.
W przebiegu trądziku powstają zmiany, które są następstwem lub powikłaniem stanu zapalnego i należą do nich:
- zaburzenia barwnikowe: przebarwienia i odbarwienia skóry,
- zmiany naczyniowe,
- w przypadku uszkodzenia włókien kolagenowych blizny zanikowe i przerosłe.
Leczenie trądziku:
Terapię należy zacząć jak najwcześniej, ponieważ nieleczony trądzik może mieć przewlekły przebieg i pozostawić trwałe ślady.
Podstawowym celem leczenia w trądziku jest złagodzenie objawów i zapobieganie bliznowaceniu.
Jest to kuracja długotrwała, kilku miesięczna.
Zawsze powinna to być terapia skojarzona.
Leczenie trądziku obejmuje:
- terapię farmakologiczną
- miejscową (zewnętrzną): retinoidy, antybiotyki, nadtlenek benzoilu, kwas azelainowy
- ogólną (leki podawane doustnie): antybiotyki, retinoidy
- właściwą pielęgnację skóry produktami dermokosmetycznymi w warunkach domowych
- zabiegi wchodzące w zakres działania medycyny estetycznej, stanowiące ważne uzupełnienie postępowania.
Wybór leczenia jest uzależniony od postaci trądziku, przebiegu, ciężkości choroby, stopnia nasilenia łojotoku, rozległości zmian, skłonność do bliznowacenia, chorób towarzyszących.
Zabiegi są skuteczne w różnych stadiach choroby, przy trądziku aktywnym, jak i w fazie występowania powikłań.
Szczególne znaczenie mają zabiegi złuszczania (peelingi), które mają zastosowanie w formach łagodnych i średnio-nasilonych postaciach trądziku, a także w korygowaniu blizn i przebarwień skóry.
Zabiegi złuszczania regulują procesy rogowacenia w ujściach mieszków włosowych, zmniejszają ilość mikro zaskórników. Działają przeciwzapalnie. Pomagają lepiej przenikać lekom zewnętrznym, redukują przebarwienia, poprawiają wygląd blizn.
W naszym gabinecie oferujemy szereg zabiegów dobieranych indywidualnie przez lekarza w zależności od rodzaju trądziku, stopnia jego nasilenia oraz rodzaju skóry.
WYPADANIE WŁOSÓW, ŁYSIENIE
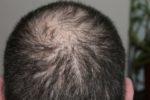 Ilość mieszków włosowych wynosi u człowieka około 5 mln, z tego około 100-150 tysięcy znajduje się na głowie.
Ilość mieszków włosowych wynosi u człowieka około 5 mln, z tego około 100-150 tysięcy znajduje się na głowie.
Każdy włos podlega kolejno następującym po sobie fazom cyklu rozwojowego:
-
-
-
-
- anagen – okres wzrostu włosa – trwa 2- 7 lat
-
-
-
-
-
-
-
- katagen – okres zahamowania (przejściowy) wzrostu – trwa kilka miesięcy (2- 4 miesiące)
-
-
-
- telogen – okres wypadania – trwa kilka tygodni.
Wzrost poszczególnych włosów jest u ludzi niezsynchronizowany.
W ciągu całego życia każdy mieszek włosowy przechodzi 20- 30 razy cykl wzrostu włosa.
Cykl wzrostu włosa może zostać zahamowany, zaburzony przez bardzo wiele czynników w każdej fazie wzrostu.
Naturalnym jest wypadanie około 100 włosów telogenowych dziennie, widoczne w trakcie mycia, czesania , nie wpływa na gęstość włosów i nie powinien budzić niepokoju.
Większa utrata włosów jest zjawiskiem nieprawidłowym (patologicznym) i prowadzi do łysienia.
Wyróżniamy następujące typy kliniczne łysienia:
- łysienie bliznowaciejące- dochodzi do wyłysienia trwałego
- łysienie niebliznowaciejące- możliwy jest odrost włosów
Największą grupę chorób stanowią zmiany, w których mamy do czynienia z łysieniem niebliznowaciejącym. Do tej grupy zaliczamy łysienie:
- fizjologiczne,
- męskie androgenowe,
- androgenowe kobiet,
- łysienie plackowate.
Z uwagi na mechanizm łysienia wyróżniamy trzy rodzaje:
- łysienie telegenowe – przedwczesne zakończenie anagenu (fazy wzrostu włosa ), wzrost ilości telogenów, czyli przejście większej niż normalnie ilości włosów będących w fazie wzrostu do fazy wypadania
- łysienie anagenowe – uszkodzenie włosa anagenowego, czyli będącego w fazie wzrostu i wzrost ilości włosów dystroficznych
- łysienie mieszane – działają oba mechanizmy
Przykładem łysienia anagenowego jest łysienie po radio i chemioterapii, łysienie plackowate.
Łysienie telogenowe dotyczy między innymi łysienia androgenowego męskiego oraz androgenowego u kobiet.
Utrata włosów może być przejściowa lub trwała, obejmująca niewielką powierzchnię lub całą owłosioną skórę głowy.
Przejściowa utrata włosów jest często spotykana, ustępuje wraz z usunięciem przyczyny jej wywołującej. Jest reakcją organizmu na zmiany pór roku, dietę, stres, zmiany hormonalne.
Łysienie typu męskiego – androgenowe i bliznowaciejące utrzymuje się trwale.
Mechanizmy odpowiedzialne za przewlekłą utratę włosów zależą od typu łysienia.
Przyczyn wypadania włosów jest bardzo dużo i są one na ogół trudne do określenia, często nakładają się na siebie. Łysienie może być związane z:
- wrodzonymi chorobami włosów,
- wiekiem biologicznym,
- sposobem odżywiania,
- stresem,
- chorobami skóry głowy (łojotok, łupież),
- chorobami zakaźnymi, oraz chorobami przebiegającymi z gorączką,
- chorobami ogólnoustrojowymi,
- zaburzeniami hormonalnymi,
- chorobami układu krążenia,
- zatruciem metalami ciężkim,i
- sezonową utratą włosów (jesień, wiosna),
- łysieniem mechanicznym (nadmierne naciąganie włosów – gumki, skubanie włosów),
- promieniowaniem UV.
Masowe wypadanie włosów o nagłym początku niekiedy stanowi reakcję niepożądaną na stosowanie leków (chemioterapia, beta blokery, leki przeciwdrgawkowe, retinoidy) bądź środków chemicznych, takich jak farby, trwała ondulacja.
Łysienie fizjologiczne:
Do łysienia fizjologicznego dochodzi w następujących okresach życia człowieka:
- w okresie niemowlęcym- najczęściej zaczyna się w okolicy potylicznej, pod koniec pierwszego roku życia dochodzi do wymiany włosów
- w okresie pokwitania- przerzedzenie włosów w kątach czołowo- potylicznych
- u osób powyżej 60 roku życia
Najczęściej mamy do czynienia z łysieniem androgenowym:
Dotyczy ono nawet 80 % mężczyzn po 50 roku życia i około 1/3 kobiet po 40 roku życia.
Etiopatogeneza łysienia androgenowego jest złożona, decydującą rolę odgrywają czynniki genetyczne, wiek, poziom androgenów.
Pierwsze objawy wypadania włosów u mężczyzn można zauważyć już w wieku pomiędzy 20-30 lat.
Androgeny przyśpieszają cykl życiowy włosa. Prowadzi to do wyczerpania zdolności mieszka włosowego do produkcji nowych włosów. Włosy stają się coraz cieńsze, a w końcu wypadają trwale. Enzym 5-α reduktaza przekształca testosteron do formy aktywnej DTH (dihydrotestosteron ). DTH działając na receptory androgenowe mieszka włosowego pobudzają metabolizm komórkowy i indukują przemianę włosa z fazy wzrostu włosa (anagenu) do fazy wypadania (telogenu ). Faza anagenu ulega skróceniu, a faza telogenu wydłużeniu. Dochodzi do miniaturyzacji mieszka włosowego i produkcji niewykształconych włosów ostatecznych czyli włosów mieszkowych.
Łysienie przebiega według typowego wzorca. Najpierw utrata włosów z okolic skroniowych, następnie cofnięcie linii włosów z okolic czoła i w końcu utrata włosów na szczycie głowy.
U kobiet oprócz czynników genetycznych ważną rolę odgrywają hormonalne czynniki prowokujące takie jak detergenty, lakiery, farby do włosów, stres.
Wyróżniamy typ męski i rozlany łysienia. Często łysieniu towarzyszy łojotok.
Jest to proces wieloletni, przewlekły. U kobiet prowadzi jedynie do przerzedzenia włosów, przebiega z okresami bezobjawowymi, oraz okresami wypadania. U mężczyzn jest to proces ciągły, postępujący z wiekiem. Często prowadzi do zupełnego wyłysienia.
Łysienie przewlekłe żeńskie ma głównie związek z substancją P, oraz z naczyniowym śródbłonkowym czynnikiem wzrostu- VEGF.
Substancja P jest neuroprzekaźnikiem. Duże stężenie tej substancji stwierdza się w początkowej fazie wzrostu włosa i spadek stężenia pod koniec fazy.
VEGF – uczestniczy w regulacji wzrostu włosa, polepsza odżywienie i ukrwienie cebulek włosowych.
Łysienie spowodowane jest miniaturyzacją mieszka włosowego, wzrostem włosów w fazie telegenu (wypadania włosów) i skróceniem fazy anagenu (wzrostu włosów).
Jeżeli uwzględnimy mechanizm łysienia najczęściej mamy doczynienia z łysieniem telegenowym.
Łysienie plackowate:
W przebiegu łysienia plackowatego dochodzi do nagłej utraty włosów i pojawienia się okrągłych lub owalnych ognisk pozbawionych włosów. Skóra w miejscu wyłysienia nie jest zmieniona, obserwuje się tzw, włosy wykrzyknikowe na obwodzie ogniska wyłysienia.
Przyczyna choroby jest złożona i nie do końca poznana. Podkreśla się rolę czynnika dziedzicznego (występowanie rodzinne w 10- 20% przypadków) immunologicznego, autoimmunologicznego, proces apoptozy.
Podkreśla się również bardzo duże znaczenie stresu.
Wyróżniamy następujące postacie kliniczne łysienia plackowatego:
- łysienie plackowate zwykłe – występują pojedyncze ogniska kształtu owalnego lub okrągłego,
- łysienie całkowite – dochodzi do całkowitej utraty włosów w obrębie głowy,
- łysienie uogólnione – dochodzi do utraty owłosienia w obrębie głowy, brwi, rzęs, owłosienia łonowego.
Wyróżniamy również postać złośliwą łysienia plackowatego, w której dochodzi do łysienia uogólnionego, opornego na leczenie.
Leczenie specjalistyczne, trudne, długotrwałe, uzależnione od rodzaju schorzenia, o trudnym do przewidzenia rokowaniu.
Stosuje się leczenie ogólne i miejscowe.
W ustaleniu przyczyn wypadania włosów, oraz określenia typu łysienia wykorzystuje się następujące badania:
- wywiad,
- badania laboratoryjne krwi,
- trichogram,
- fototrichogram,
- badanie kamerą wideo,
- badanie gęstości włosów na ustaloną jednostkę powierzchni,
- mikroskopowe badanie łodygi włosa,
- badanie mykologiczne,
- badanie mikroelementów,
- biopsje, badanie histopatologiczne wycinka skóry,
- badanie dermatoskopowe.
Leczenie wypadania włosów:
Jeśli łysienie jest tylko objawem innych, poddających się leczeniu zaburzeń, niezbędne jest szybkie wdrożenie odpowiedniej terapii choroby zasadniczej, która często pozwala na zahamowanie utraty włosów.
W zależności od rodzaju schorzenia powinno być prowadzone przez odpowiedniego specjalistę np. endokrynologa.
Niezbędna jest prawidłowa pielęgnacja włosów polegająca na:
- częstym myciu włosów odpowiednim szamponem,
- masowanie skóry głowy,
- noszeniu wygodnej fryzury,
- ograniczenie do minimum zabiegów fryzjerskich,
- ograniczenie do minimum używania lakieru, wosku, żelu do układania włosów.
Celem leczenia łysienia androgenowego jest zahamowanie miniaturyzacji mieszka włosowego, zahamowanie wypadania i stymulacja włosów ostatecznych.
Medycyna estetyczna niezależnie od przyczyny wypadania włosów, oraz typu łysienia oferuje niezwykle skuteczną, niechirurgiczną terapię wspomagającą leczenie- mezoterapię owłosionej skóry głowy.
Mezoterapia owłosionej skóry głowy działa pobudzająco, zwiększa ukrwienie i odżywienie mieszków włosowych, co prowadzi do zatrzymania wypadania włosów, a także stwarza jak najkorzystniejsze warunki do ich odrostu.
MIEJSCOWY NADMIAR TKANKI TŁUSZCZOWEJ
Komórki tłuszczowe (adipocyty) są bardzo duże, a aż 85% ich objętości stanowi tłuszcz. Posiadają one bardzo małą cytoplazmę i jądro.
Ciało człowieka zawiera dwa rodzaje tłuszczu:
- tłuszcz biały- odgrywa ważną rolę w metaboliźmie energii, zapewnieniu ciepła oraz ochronie narządów przed urazami;
- tłuszcz brązowy- otacza narządy wewnętrzne i jest głównie skoncentrowany między łopatkami na plecach.
Nadmiar tkanki tłuszczowej może być uogólniony i wtedy mamy do czynienia z otyłością uogólnioną, lub może dotyczyć ściśle określonego regionu naszego ciała i wtedy mówimy o otyłości miejscowej lub lokalnej.
Otyłość charakteryzuje się nadmiarem tkanki tłuszczowej w stosunku do normy.
Otyłość rozpoznaje się na podstawie szeregu współczynników takich jak:
- wskaźnik BMI- prawidłowa masa to BMI- 19,0-25,0
- pomiar obwodu brzucha na poziomie tali- u kobiet otyłość brzuszna >88 cm, u mężczyzn otyłość brzuszna >102 cm
- wskaźnik WHR – otyłość u kobiet- WHR >0,8, u mężczyzn WHR > 0,9
- empirycznie określone tabele wartości w zależności od płci, wieku, wzrostu, budowy.
Wyróżnia się dwa typy otyłości w zależności od przyczyn jej powstania:
- otyłość pierwotną(pokarmową) , która jest wynikiem nakładania się różnych czynników :
- genetycznych,
- środowiskowych,
- fizjologicznych,
- psychologicznych.
- otyłość wtórną, która jest objawem chorób między innymi:
- metabolicznych,
- chorób ośrodkowego układu nerwowego,
- wad chromosomalnych,
- działania niektórych leków.
Ze względu na rozmieszczenie tkanki tłuszczowej w organizmie wyróżniamy dwa podstawowe rodzaje otyłości:
- otyłość typu gruszka (udowo-pośladkowa),
- otyłość typu jabłko (brzuszna, wisceralna).
Szczególnie niebezpieczny jest nadmiar tkanki tłuszczowej zgromadzonej w okolicy brzucha. Wiąże się z ryzykiem wystąpienia zespołu polimetabolicznego, które wzrasta wyraźnie u osób z otyłością brzuszną. Do oceny zagrożenia stosuje się wskaźnik WHR, czyli ‚talia/biodra”. Oblicza się go dzieląc obwód talii (wyrażony w centymetrach) przez obwód bioder (również w centymetrach). W przypadku kobiet WHR większe niż 0,8, a u mężczyzn większe niż 0,9 może świadczyć o zwiększonym ryzyku wystąpienia niektórych chorób takich jak: cukrzyca, nadciśnienie, zaburzenia lipidowe czy schorzenia układu krążenia.
Lokalne nagromadzenie depozytów tłuszczowych nie dotyczy wyłącznie osób z nadwagą, ale bardzo często osób z prawidłową masą ciała.
Zazwyczaj miejscowy nadmiar tkanki tłuszczowej jest niemożliwy do redukcji za pomocą leczenia dietetycznego i/lub ćwiczeń.
Przyczyny odkładania się depozytów miejscowych nie są do końca poznane. Wymienianych jest wiele różnych czynników, do których zaliczamy:
- czynniki genetyczne,
- zaburzenia endokrynologiczne (hormonalne),
- niewłaściwe nawyki żywieniowe,
- płeć,
- siedzący tryb życia,
- małą aktywność fizyczną.
Do ich powstania może przyczynić się nieprawidłowe odżywianie (przekarmianie ) w okresie dzieciństwa. Liczba komórek tłuszczowych zwiększa się jedynie do okresu dojrzewania. W późniejszym okresie życia istniejące komórki tłuszczowe mogą jedynie zwiększać lub zmniejszać swoją objętość, praktycznie nie występują ich podziały. Spożywanie zbyt kalorycznych posiłków w dzieciństwie, prowadzi w pierwszym okresie do zwiększenia liczby komórek gromadzących tłuszcz, dopiero później do wzrostu ich średnicy. Podobny problem powstaje, gdy duża liczba komórek w danym miejscu jest uwarunkowana genetycznie. W takich przypadkach zdecydowanie trudniej jest uzyskać i wymodelować prawidłową sylwetkę przy pomocy diety i ćwiczeń w dorosłym życiu.
Najczęściej nadmierne depozyty tłuszczu zlokalizowane są na: brzuchu, biodrach, udach, pośladkach, plecach i okolicy nadkolanowej, podbródku, okolicy żuchwy, okolice wzgórka łonowego.
